Delir Monitoring
Revolution im Delir-Management
Delirium ist eine Manifestation einer drohenden akuten Hirnfunktionsstörung und eine der häufigsten post-operativen Komplikationen bei älteren Erwachsenen. Für ein erfolgreiches Delir-Management sind eine frühzeitige Erkennung und proaktive Vermeidung von Delir besonders wichtig.
Akute Enzephalopathie & Delirium
Akute Enzephalopathie bezeichnet einen pathobiologischen Prozess im Gehirn, der sich meist innerhalb von Stunden bis wenigen Tagen entwickelt. Die akute Enzephalopathie äußert sich häufig als Delirium, eine Form akuter Verwirrtheit und ein Warnzeichen für einen drohenden Organausfall des Gehirns. Es tritt vor allem bei multimorbiden, im Krankenhaus liegenden älteren Menschen auf.
Die Diagnose erfolgt mittels EEG (Elektroenzephalographie)1, 4 und anhand klinischer Merkmale. Nur 12% bis 35 % der Patienten mit Delirium werden mit den derzeitigen Screening-Tools erkannt. Das bedeutet, dass 65 % bis 88 % der Delir-Patienten nicht die Behandlung erhalten, die sie benötigen.3
Delir - Verwirrung nach einer Operation
Video ansehen

- 80 %
der Intensivpatienten sind betroffen
- 35 %
bei geriatrischen Traumata betroffen
- 30 %
auf der Herzchirurgie sind betroffen
Therapiegeräte
Auswirkungen von Nichterkennung
 Schlechteres Patientenoutcome
Schlechteres PatientenoutcomeIn den USA & der EU haben 20 Mio. Patienten/Jahr ein erhöhtes Delir-Risiko. Die Nichterkennung des Delirs ist mit schlechteren Patientenoutcomes verbunden.5
 Verdoppelung der Länge des Aufenthalts
Verdoppelung der Länge des AufenthaltsDie Dauer des Krankenhausaufenthalts wird durch Delirium oder akute Enzephalopathie deutlich verlängert.6
 8x höheres Risiko für Demenz
8x höheres Risiko für DemenzPatienten über 85 Jahre haben ein 8x höheres Risiko an dauerhaft kognitiven Beeinträchtigungen wie Demenz zu erkranken.7
 Mehr Aufnahmen in Pflegeheime
Mehr Aufnahmen in Pflegeheime37% der Patienten mit postakuter Enzephalopathie und Delirium werden in Pflegeheime aufgenommen.8
 1,5x höheres Sterberisiko
1,5x höheres SterberisikoPatienten mit akuter Enzephalopathie und Delirium weisen innerhalb von einem Jahr nach der Entlassung ein 1,5x höheres Mortalitätsrisiko auf.9
 Hohe Gesundheitskosten
Hohe GesundheitskostenDie wirtschaftlichen Auswirkungen von Delirium sind ähnlich wie jene von Typ-2-Diabetes.10
Je länger das Delirium anhält, desto schwerwiegender sind die Auswirkungen und kognitiven Folgen für den Patienten
Formen von Delir
Delirium ist stressintensiv und kann beängstigende Gedanken oder Halluzinationen hervorrufen. Es gibt drei Formen des Delirs: hypoaktives Delir, hyperaktives Delir und gemischte Formen. Bei gemischten Formen wurden in den vergangenen 24h Anzeichen sowohl eines hyper-, als auch eines hypoaktiven Delirs nachgewiesen. Bei bis zu 75% der Delirium-Patienten tritt ein hypoaktives Delirium auf.³
 Hyperaktives Delirium
Hyperaktives DeliriumDie Patienten mit hyperaktivem Delir sind unruhig, oft agitiert, aggressiv und körperlich hyperaktiv. Sie verlieren die Kontrolle über ihre motorische Aktivitäten und wandern häufig umher.
 Hypoaktives Delirium
Hypoaktives DeliriumPatienten mit hypoaktivem Delir sind apathisch und wirken schläfrig. Diese Form wird oft mit Depression oder Demenz verwechselt, häufig übersehen und ist deshalb mit einem schlechteren Patienten-Outcome verbunden.
Diagnose
Delirium wird zu selten und zu spät erkannt. Das komplexe und unklare klinische Bild macht es schwierig, ein Delir zu erkennen. Umso wichtiger ist eine frühzeitige Erkennung und Überwachung, um die Behandlung anzupassen und mögliche Spätfolgen zu minimieren.
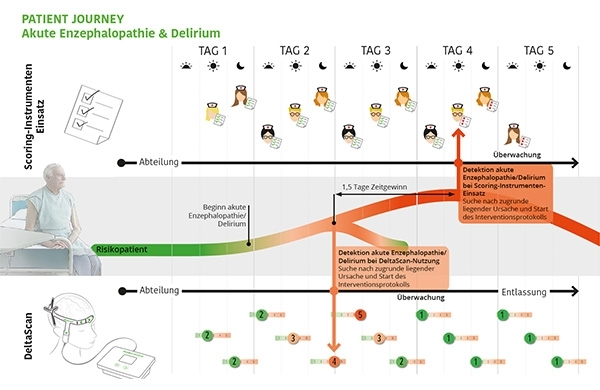
Um ein Delirium zu erkennen, werden häufig Checklisten eingesetzt. Studien zeigen, dass nur bei 50% der Patienten ein Delir mittels Checkliste erkannt wird³ und diese zudem nur in 27% der Fälle Leitlinien-gerecht eingesetzt bzw. richtig interpretiert werden.² Mit einem objektiven Delir-Monitoring lässt sich die Erkennungsrate jedoch deutlich erhöhen.
 Aktuelle Situation - komplex & unklar
Aktuelle Situation - komplex & unklar33% der eingewiesenen Patienten über 70 Jahre leiden an einem Delir.3 Die Hälfte dieser Gruppe hat dieses bereits bei der Aufnahme, die andere Hälfte bekommt es während des Aufenthalts.
 Das Protokoll - subjektiv & ineffizient
Das Protokoll - subjektiv & ineffizientDelirgefährdete Patienten werden in der Regel mit einer standardisierten Checkliste überwacht. Diese sind subjektiv und die diagnostische Sensitivität ist variabel.
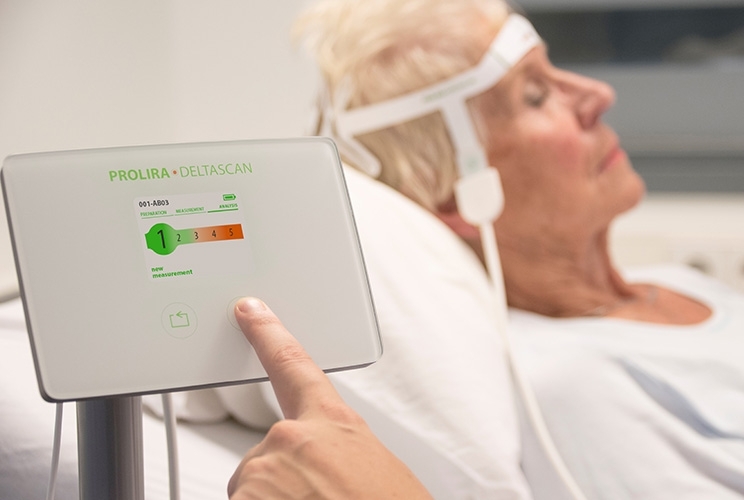 Gewünschte Situation mit DeltaScan
Gewünschte Situation mit DeltaScanFür die Detektion eines Delirs sind vor allem polymorphen Deltawellen (PMD) im EEG relevant. Mit dem DeltaScan können Sie diese Deltawellen und damit die Hirnaktivität der Patienten messen.
Delir-Präventions- und Behandlungsprogramm
Mit einem umfassenden Delir-Präventions- und Behandlungsprogramm ist es möglich, den Krankheitsverlauf vorherzusagen und eine Anpassung des Behandlungsplans vorzunehmen, um Spätfolgen wie postoperative Komplikationen oder kognitive Einschränkungen zu minimieren. Studien belegen, dass das Delir-Präventions- und Behandlungsprogramm nicht nur zu einer Verkürzung des Delirs führen kann, sondern auch zu einer bis zu drei Tagen kürzeren invasiven Beatmung, einem geringeren Einsatz von Beruhigungsmitteln, einer früheren Mobilisierung der Patienten und geringeren Behandlungskosten.
Häufige Fragen
Delirium wird auch akute Verwirrung oder akutes Hirnversagen genannt. Diese Verwirrung entwickelt sich innerhalb kurzer Zeit (normalerweise innerhalb weniger Stunden oder Tage), kann im Laufe des Tages in der Schwere schwanken und hat immer eine körperliche Ursache.
Patienten mit Delirium leiden häufig unter angsteinflößenden Halluzinationen. Für Angehörige und Pflegepersonal ist dies häufig beunruhigend und belastend. Die Verwirrung von Patienten legt sich meist, wenn sich ihr körperlicher Zustand bessert. Die Periode von Verwirrtheit kann von einigen Stunden bis hin zu Wochen dauern. Nicht alle Patienten erholen sich vollständig. Je länger das Delirium dauert, desto höher das Risiko von länger anhaltenden oder bleibenden Problemen wie Konzentrations- und Gedächtnisstörungen (Demenz).
Akute Enzephalopathie und Delirium sind zwei Seiten derselben Medaille. Akute Enzephalopathie ist die Erkrankung des Gehirns. Delirium ist deren Äußerung im Verhalten der Patienten. Beide Diagnosen sind durch eine zugrundeliegende körperliche Ursache gekennzeichnet. Akute Enzephalopathie wird auf Basis eines EEG (Messung der Gehirnaktivität) diagnostiziert.
Jeder kann akute Enzephalopathie/Delirium bekommen. Höheres Alter, Anfälligkeit (durchlässige Blut-Hirn-Schranke), größere Operationen oder Demenz erhöhen das Risiko erheblich. Ursache können Krankheit (Infektion), Verletzung (wie einem Knochenbruch nach einem Sturz), eine Operation, Schmerzen, Dehydrierung, eine metabolische Störung oder eine falsche Kombination von Medikamenten sein.
Akute Enzephalopathie und Delirium sind nicht mit der Demenz gleichzusetzen. Akute Enzephalopathie/Delirium entwickeln sich schnell und fluktuieren im Tagesverlauf. Demenz entwickelt sich langsam (über einen Zeitraum von Monaten) und die Folgen sind irreversibel.
Bei Delirium liegt oft in erster Linie die hyperaktive Variante vor. Die Verwirrung der Patienten mit dieser Variante offenbart sich meist in Unruhe. Sie ziehen und zupfen ständig an Laken, wollen aus dem Bett steigen, Infusionsschläuche herausziehen, zeigen Bewusstseinsveränderungen, haben Mühe bei der Orientierung, können sich nicht gut konzentrieren, sind vergesslich und haben Sprachstörungen.
Patienten mit Delirium können jedoch auch die hypoaktive (apathische/stille) oder gemischte Form haben. Delirium äußert sich bei jedem Patienten anders. Das hypoaktive (stille) Delirium ist schwieriger zu erkennen als das hyperaktive Delirium und wird oft mit Demenz oder Depression verwechselt. Aufgrund seiner schwierigen Erkennung wird das hypoaktive Delirium mit schlechteren Patientenergebnissen assoziiert.
Sowohl akute Enzephalopathie als Delirium – sind immer die Folge einer zugrundeliegenden Ursache! Entscheidend ist, dass im ersten Schritt diese zugrundeliegende Ursache ermittelt und behandelt wird, z. B. die Bekämpfung einer Infektion, die Wiederherstellung eines ausgeglichenen Flüssigkeitshaushalts oder die Anpassung von Medikamenten.
Derzeit gibt es kein Medikament zur Behandlung von akuter Enzephalopathie und Delirium. Zur Verringerung des Risikos von Delirium können folgende Maßnahmen ergriffen werden:
- Prüfen Sie, ob seine Medikamente angepasst werden können. Medikamente für eine symptomatische Therapie des Delirs können helfen, z.B. zur Behandlung von Unruhe oder Halluzinationen.
- Frühe Mobilisierung: Helfen Sie dem Patienten aus dem Bett, sobald es möglich ist.
- Wecken Sie den Patienten, vor allem nachts, nicht unnötig, um den Erhalt des Tag- und Nachtrhythmus zu fördern.
- Geben Sie dem Patienten seine Brille, sein Hörgerät und seine Gebissprothese.
- Sorgen Sie für gute Flüssigkeitsbalance und guten Ernährungsstatus.
- Fördern Sie sozialen Kontakt, am besten mit Familie und Freunden.
- Spielen Sie ruhige Musik, die dem Patienten gefällt.
- Fördern Sie eigene Gewohnheiten, die auch während des Krankenhausaufenthalts möglich sind.
Quellen: 1. Slooter et al., 2020, Intensive Care Med, 46: 1020-1022 ; 2. Luetz A et al., 2014, PLOS ONE, 9(11): e110935; 3. Marcantonio, 2017, N Engl J Med, 377(15): 1456-1466; 4. Hut et al., 2021, Psychiatry and Clinical Neurosciences, 75(8): 265-266; 5. McKinsey & Company, 2013; 6. Van de Boogaard et al., 2012, Critical Care Med, 40(1): 112-118; 7. Davis et al, 2012, Brain; 8. Leslie et al, 2005, JAGS; 9. Inouye, 2014, The Lancet, 383: 911-922; 10. Leslie and Inouye, 2011, JAGS, 59(2): 241–243

